После установки пессария не могу сходить по большому
Обновлено: 18.09.2024
На 37-й неделе беременности рост малыша составляет приблизительно 48 см, а его вес – 2 600 г. Внешне плод почти не отличается от новорожденного, у него развиты все черты лица, ярко выражены хрящевые ткани. Накопление подкожного жира на таком сроке беременности делает очертания тела более мягкими и округлыми. Кожа ребенка постепенно разглаживается, она уже не такая розовая, как на предыдущих неделях внутриутробного развития, покровы постепенно светлеют. Тело малыша еще обильно покрыто смазкой, но количество пушка заметно уменьшается, пушковые волосы остаются только на плечах и спине, у некоторых малышей исчезают почти полностью.
На этой неделе продолжается накопление жировой клетчатки. Оно достигает максимального показателя – 15 % от общей массы тела ребенка. Сложно переоценить значение жировой ткани для новорожденных, именно она защищает ребенка от перегрева или переохлаждения, поскольку система терморегуляции малыша после родов еще недостаточно сформирована и продолжает развиваться в первые месяцы жизни маленького человека.
На данном сроке увеличивается не только объем подкожного жира, также интенсивно развиваются мышцы и скелет. Ребенок постоянно двигает ручками и ножками. Эти своеобразные тренировки способствуют увеличению мышечной массы. Также малыш совершает ритмичные дыхательные движения, которые укрепляют межреберные мышцы и диафрагму, готовят органы дыхания к родам.
Беременная женщина на 37 неделе
С приближением срока родов беременные женщины начинают отмечать появление их предвестников, то есть определенные признаки, изменения, которые происходят под действием гормонов. Организм женщины готовится родить ребенка, прогестерон уступает доминирующую роль гормону родов эстрогену, меняется самочувствие беременной.
С 37-й недели будущие мамы могут наблюдать следующие изменения:
Меняется характер стула, он послабляется, могут появляться ноющие боли в пояснице различной интенсивности, дно матки опускается. Некоторые признаки женщина отмечает самостоятельно, другие наблюдает гинеколог в ходе планового осмотра.
Предвестники появляются не у всех женщин. Некоторые будущие мамы отмечают только некоторые симптомы из вышеперечисленных, другие же наблюдают признаки приближающихся родов не за две-три недели до их даты, а всего за несколько часов. Как появление предвестников на 37-й неделе, так и их отсутствие является вариантом нормы и зависит от индивидуальных особенностей организма женщины.
На этой неделе происходит усиленная подготовка женского организма к рождению ребенка. Если плод расположен правильно, головкой вниз, он постепенно опускается, направляется к нижнему отделу матки, прижимает к телу и сгибает конечности, интуитивно принимая самую удобную позу для прохождения родовых путей. Следствием перемещения плода является опущение дна матки. Живот опускается, значительно уменьшается давление на диафрагму, беременная женщина может легко дышать, исчезает одышка, которая преследовала ее на предыдущих неделях. Также снижается давление на желудок, исчезает изжога, чувство тяжести после еды и прочие неприятные ощущения. Перемещение ребенка может оказывать давление на кишечник и мочевой пузырь. Беременная женщина на таком сроке чаще испытывает позывы к мочеиспусканию, может страдать из-за учащенного жидкого стула. Причиной частого опорожнения кишечника является не только механическое воздействие на него матки, но также увеличение содержания эстрогенов в организме, гормонов, которые способствуют выведению жидкости. На 37-й неделе будущая мама может опорожнять кишечник до 3-4 раз в сутки и при этом наблюдать значительное разжижение кала.
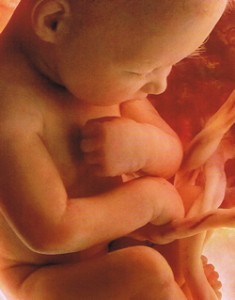
Все органы и системы на сроке 38 недель отличаются физиологической и морфологической зрелостью, они полностью готовы к работе. На этом сроке ребенок готовится к родам, совершает дыхательные движения и готовит межреберные мышцы к дыханию. Ткани легких омываются околоплодной жидкостью, которая способствует поддержанию нужного уровня сурфактанта, покрывающего легкие младенца изнутри. Все элементы дыхательной системы готовы к использованию. С первым вдохом после рождения альвеолы начинают передавать кислород из воздуха в кровь, происходит газообмен, дыхательная и кровеносная система начинают интенсивно работать.
Беременная женщина
Организм беременной женщины продолжает активно готовиться к рождению малыша, стремительно увеличивается содержание эстрогенов, а уровень прогестерона существенно уменьшается. Изменение гормонального фона способствует размягчению тканей родовых путей и шейки матки. В течение всей беременности просвет цервикального канала закрывает пробка из густой слизи, которая является защитой малыша от инфицирования, а полость матки предохраняет от проникновения опасных для здоровья микроорганизмов. На последних неделях беременности консистенция слизи меняется, она становится более жидкой и начинает постепенно вытекать наружу. У некоторых женщин слизь отходит постепенно, а у других рожениц одновременно. Выделения напоминают по своей консистенции и внешнему виду бесцветный яичный белок. Иногда слизь окрашена в розоватый, бурый или желтый цвет. Отхождение пробки проходит безболезненно, женщина может испытывать легкое чувство дискомфорта внизу живота. Об отхождении пробки могут сигнализировать более обильные, чем во время всей беременности, влагалищные выделения.
Женщина должна внимательно следить за цветом и объемом выделений, поскольку слишком обильные бесцветные выделения могут свидетельствовать не только об отхождении пробки, но также выступать одним из симптомов подтекания околоплодных вод. Определить причину появления выделений помогут индикаторные прокладки и амниотесты или тест-полоски. Прокладки продаются во многих аптеках, их можно легко использовать в домашних условиях. Если подтверждено подтекание околоплодных вод, следует немедленно обратиться к врачу.
После отхождения слизистой пробки следует отказаться от посещения бассейна и купания в открытых водоемах, поскольку существенно возрастает риск инфицирования ребенка. Также необходимо исключить половые контакты.
39-я неделя беременности: что происходит с плодом?
На 39-й неделе вес ребенка достигает 3 100-3 500 г, а его рост – 50-52 см. Показатели роста и веса весьма относительны и могут существенно отличаться. Малыш стремительно готовится к самому важному испытанию в своей жизни – рождению, которое требует выносливости и значительных усилий. В данный период беременности увеличиваются размеры и вес надпочечников ребенка, то есть желез эндокринной системы, которые отвечают за реакцию человеческого тела на стрессовые факторы. Именно вырабатываемые надпочечниками гормоны адреналин и норадреналин помогают ребенку максимально быстро приспособиться к новым температурным условиям, тактильным, звуковым и световым импульсам.
Все органы чувств ребенка в 39 недель развиты. Уже через несколько мгновений после рождения малыш может сфокусировать взгляд, он реагирует на яркий свет и движущиеся предметы, многие ученые утверждают, что новорожденные различают цвета, видят лица родителей и врачей. Слух малыша на последних неделях внутриутробной жизни также полностью развит, после рождения он реагирует на громкие звуки и шум. Новорожденный малыш умеет определять основные оттенки вкуса, распознавать кислое, горькое, сладкое и соленое.
В матке ребенок находится в водной среде, которая сводит к минимуму контакты. Непосредственно после рождения малыш испытывает множество тактильных ощущений, в отличие от внутриутробной жизни, он чувствует прикосновения маминых рук и пеленок, полотенца, перевязочных и других материалов. Особенно нравятся малышам прикосновения кожи к коже, поэтому в современном роддоме новорожденных обязательно выкладывают на мамин живот еще до перерезания пуповины. Ребенок легче адаптируется к новой среде, чувствует себя защищенным. Выкладывание ребенка имеет не только психологический аспект, поскольку оно способствует заселению микроорганизмов с кожи матери на кожу и слизистые оболочки малыша, повышает его иммунитет.
Беременная женщина
На последних неделях беременности будущая мама стремится максимально подготовить квартиру или дом к появлению нового члена семьи. Ученые называют этот признак приближающихся родов синдромом гнездования. Многие женщины наблюдают признаки синдрома еще с тридцатой недели беременности, однако на 39-40-й неделе гнездование достигает точки максимума. Беременные стремятся сделать генеральную уборку и ремонт, переклеить обои и приобрести множество новых вещей, которые, по их мнению, просто необходимы в доме. После родов многие покупки вызывают недоумение. Причиной такого поведения является повышение уровня адреналина и норадреналина в организме. Эти гормоны вырабатываются надпочечниками, они необходимы не только женщине, но и малышу для подготовки к приближающимся родам.
40-я неделя беременности: как развивается малыш?
Большинство женщин рожает именно в 40 недель. На этом сроке малыш полностью готов к рождению, он соответствует всем параметрам доношенного ребенка. Перед родами ребенок тесно прижимает ручки и ножки к телу, максимально сгибает головку и прижимается к выходу из матки. Такая поза позволяет сделать возможным прохождение родовых путей самой узкой частью черепа. В ходе родовой деятельности с каждой схваткой ребенок постепенно продвигается вниз, он не двигается по прямой, а совершает винтообразно-поступательные движения, как бы ввинчиваясь в родовые пути матери. В ходе продвижения новорожденного, полного опущения его головки шейка матки полностью раскрывается. Далее следуют потуги, то есть сокращения матки, которые продвигают ребенка по родовым путям. Постепенно показывается головка малыша, а следом за ней – его туловище. Роды – сложный механизм, который направлен не только на безопасное прохождение родовых путей ребенком, защиту его от случайных травм вследствие повышенного давления, но также на предотвращение разрывов мягких тканей женщины.
Беременная женщина
Длительное ожидание встречи со своим будущим ребенком близится к концу, именно 40-я неделя беременности оказывается последней для большинства женщин. С каждым днем беспокойство будущей мамы усиливается, долгое ожидание сказывается на настроении и самочувствии. Женщины стремятся как можно быстрее родить ребенка, чтобы беременность и мучительные схватки остались в прошлом. Каждая беременная женщина мечтает о встрече с малышом, хочет прижать его к своей груди и погладить нежную головку.
Многие женщины, особенно первородящие, испытывают опасения по поводу того, что родовая деятельность начнется незаметно, однако такие случаи крайне редки. Женщина ощущает начало родов, чувствует регулярные схватки, которые повторяются через определенные промежутки времени и постепенно нарастают, сокращается промежуток времени между ними.
Схваткам может предшествовать дородовое излитие околоплодных вод, которое наблюдается у определенного процента рожениц. После отхождения вод схватки могут быть достаточно слабыми или полностью отсутствовать. Независимо от интенсивности схваток излитие вод является одним из признаков начала родовой деятельности и требует немедленного обращения к специалистам, госпитализации женщины в роддом или больницу, поскольку при отхождении вод нарушается целостность пузыря и увеличивается риск проникновения в полость матки опасных для здоровья ребенка микроорганизмов. Важно, чтобы после отхождения вод ребенок родился максимум через 10-12 часов.
Беременная женщина должна правильно настроиться на роды, сконцентрироваться на желаемом результате и поверить в собственные силы, выполнить задачу, предназначенную ей природой. Правильный психологический настрой и теоретические знания помогут женщине стать мамой, успешно пройти все этапы родов и прижать к сердцу долгожданного ребенка.
Многие женщины знают, что запоры во время беременности являются вполне естественным явлением, и считают, что после рождения малыша эта проблема пройдет сама собой. Но, к сожалению, так происходит далеко не всегда.
Состояние мамы напрямую влияет на ребенка. Гормональные и анатомические перестройки в женском организме, психологическая нагрузка – все это может спровоцировать задержки стула и запоры при лактации (период активного образования молока и кормления грудью). Нерегулярный стул у новорожденного может не на шутку обеспокоить родителей. Выясним, чем же вызван запор при грудном вскармливании и как от него избавиться, чтобы не навредить ни маме, ни малышу.
Как распознать запор при грудном вскармливании (лактации)
У кормящей мамы. О запоре при кормлении грудью могут свидетельствовать следующие признаки:
- уменьшение частоты дефекаций (меньше 3 раз в неделю);
- сухой, твердый, сегментированный кал;
- уменьшение количества кала (менее 40 граммов);
- чувство неполного опорожнения кишечника;
- регулярное долгое натуживание в процессе дефекации.
Кроме того, часто период запора у кормящей мамы сопровождается следующими симптомами:
- вздутие живота (метеоризм);
- плохое отхождение газов;
- ощущение тяжести в животе;
- боли в области кишечника и др.
При этом важно знать, что режим опорожнения кишечника у каждого человека индивидуален. И если редкие дефекации являются для женщины нормальными, и она не испытывает никакого дискомфорта, то нет причин для беспокойства.
У малыша. Первые несколько недель жизни дети на грудном вскармливании ходят в туалет больше 4 раз в сутки (зачастую около 10). Следовательно, можно сказать, что дефекация у новорожденного может быть столько раз, сколько он поел. Как правило, данная цифра у детей на искусственном вскармливании несколько меньше. К 4 месяцам груднички ходят в туалет уже реже – обычно 2–3 раза в день. После 6 месяцев нормой считается 1-2 раза в день. Кал у новорожденных отличается жидкой или мягкой консистенцией и желтовато-коричневым цветом. Родители могут заподозрить запор у малыша при появлении следующих признаков:
Нередко у малыша наблюдается вздутие живота. При этом животик ребенка становится округлым и плотным из-за скопившихся газов, он прижимает ножки к животу или сучит ими, капризничает, может начать плакать.
Помните, что не следует ставить диагноз себе или ребенку самостоятельно на основании обнаруженных симптомов. Рекомендуется проконсультироваться с врачом.
Причины запора при грудном вскармливании (лактации)
У кормящей мамы. Основная причина запоров при кормлении грудью та же, что и в период беременности: из-за увеличения матки органы малого таза (и прежде всего кишечник) смещаются, что сказывается на их работе. После родов нормальное расположение восстанавливается, но далеко не сразу. Кроме того, в этот период продолжает вырабатываться гормон прогестерон, который действует расслабляюще на кишечник. Это способствует ухудшению его перистальтики (сокращаемости), что может спровоцировать запор у кормящей матери. Кроме этих причин к возникновению недомогания предрасполагают:
- нехватка физической активности;
- недостаток пищевых волокон в рационе (многие кормящие женщины отказывают себе в овощах и фруктах);
- появившиеся после родов геморроидальные узелки, которые вызывают неприятные ощущения при дефекации и сдерживание позывов;
- наличие различных заболеваний (воспалительных процессов, нарушений метаболизма, эндокринных расстройств и др.);
- прием некоторых лекарств (например, железосодержащих препаратов).
У малыша. Запоры у детей на естественном вскармливании чаще всего провоцируются следующими факторами:
Лечение запора при грудном вскармливании
Лечение запора у кормящей мамы должно быть комплексным, поэтому пристальное внимание следует уделить изменению образа жизни и питания женщины. Среди общих рекомендаций – больше двигаться и заниматься физическими упражнениями, включить в меню значительное количество свежих овощей, фруктов и употреблять меньше белковой и жирной пищи. В таком случае высока вероятность, что запор и у кормящей матери, и у малыша пройдет быстрее. В первом полугодии подобные недомогания у ребенка могут быть связаны с пищевой аллергией, поэтому лучше убрать из рациона молоко, рыбу и орехи. Кроме того, следует исключить продукты:
- содержащие танин (натуральный кофе, крепкий черный и зеленый чай, гранатовый сок, зимние груши, айва);
- снижающие работу толстой кишки (рис, кисель, какао);
- вызывающие раздражение кишечника (редька, лук, редис, чеснок);
- повышающие газообразование (капуста, фасоль, горох, черный хлеб);
- содержащие большое количество животных жиров;
- способствующие запорам (выпечка, белый хлеб, макароны, сухари).
В рационе кормящей женщины должны присутствовать:
- кисломолочные продукты (простокваша, натуральный кефир);
- пища с большим содержанием клетчатки (овощи, фрукты, крупы, хлеб из муки грубого помола);
- жидкие супы;
- нежирное мясо;
- растительные масла.
При запоре кормящая мама должна соблюдать питьевой режим. Потреблять можно воду, чай, компоты, отвар из шиповника, разбавленные соки, цикорий. Необходимо больше времени проводить на свежем воздухе и маме, и ребенку. И, конечно же, следует по возможности избегать стрессов и меньше нервничать. Таким образом лечение запора у кормящей мамы и малыша быстрее принесет положительный результат.
Слабительное средство при грудном вскармливании (лактации)
Как бы то ни было, если мама обнаружила у себя признаки запора или заметила их у своего новорожденного ребенка, рекомендуется обратиться к врачу. Только он сможет достоверно установить причины расстройства и разработать тактику лечения запора при грудном вскармливании. Но это вовсе не означает, что неприятные ощущения нужно терпеть! К счастью, существуют современные средства, помогающие быстро избавиться от симтптомов запора. Представляем вам слабительное средство в формате микроклизмы – МИКРОЛАКС ® .
- Быстрое слабительное МИКРОЛАКС ® способно избавить от симптомов запора через 5–20 минут*, потому что действует местно (средство не проходит через желудочно-кишечный тракт);
- воздействует непосредственно на каловые массы, не влияя на расположенные выше органы пищеварения;
- МИКРОЛАКС ® можно использовать как слабительное при лактации, а также принимать детям с рождения и беременным женщинам.
Перед приемом слабительного ознакомьтесь с инструкцией по применению препарата МИКРОЛАКС ® .
* Согласно инструкции по применению лекарственного средства Микролакс ® благодаря действию средства акт дефекации имеет место в течение нескольких минут, обычно от 5 до 20 минут.
Реклама лекарственного средства. Перед применением необходимо ознакомиться с инструкцией и проконсультироваться с врачом. РУ № UA/15636/01/01 от 01.12.2016, приказ МЗО №1299
В норме мочевой пузырь, матку, влагалище, прямую кишку удерживают связки и мышцы. Однако естественное положение органов малого таза может быть нарушено травматичными родами, хроническими заболеваниями, в следствие генетических предпосылок, снижения уровня женских половых гормонов и т.д.
Опущение (выпадение) матки, стенок влагалища и мочевого пузыря у женщин принято называть опущением органов малого таза или тазовым пролапсом .
Заболеванием страдает половина женщин старше 50 лет.
Существуют три основных типа тазового пролапса
- Передней пролапс – ЦИСТОЦЕЛЕ – выпячивание мочевого пузыря через переднюю стенку влагалища.
- Задний пролапс – РЕКТОЦЕЛЕ – выпячивание прямой кишки через заднюю стенку влагалища.
- Апикальный пролапс – ГИСТЕРОПТОЗ – выпадение матки из влагалища с одновременным опущением как переднего так и заднего сводов и стенок влагалища.
В отечественной медицине общепринята классификация опущения тазовых органов (по К.Ф. Славянскому):
- I степень. Опущение передней и/или задней стенок влагалища (стенки не выходят за пределы входа во влагалище);
- II степень. Выпадение передней и/или задней стенок влагалища (стенки находятся кнаружи от входа во влагалище);
- III степень. Полное выпадение влагалища, которое сопровождается выпадением матки.
Если опущение вышло за половую щель – необходима операция
Дискомфорт во влагалище, нарушение мочеиспускания, дефекации или половой жизни, – такие симптомы свидетельствуют о стадии пролапса, когда хирургическое лечение неизбежно.
Консервативные методики – гимнастика, кольца или поддерживающие устройства – здесь не помогут.
Финальная стадия опущения матки, мочевого пузыря и прямой кишки – их выпадение. Становится больно ходить, практически невозможно сидеть. Как следствие – воспаления, пролежни и абсцесс
Коррекция синтетическим имплантатом OPUR (ОПЮР)
Операция показана при всех видах пролапса, особенно при выраженном выпадении матки. Мочевой пузырь, как в гамаке, удерживает полипропиленовая сетка. Шесть рукавов и 8 точек фиксации обеспечивают естественную и надежную поддержку органов таза в течение жизни.
Имплантат устанавливают трансвагинально, без швов. Через три дня пациентка возвращается к привычному образу жизни без каких-либо ограничений. Эффективность операции – 97 процентов, риск повторного опущения отсутствует.
Вместе с ОПЮР хирург может провести коррекцию задней стенки влагалища (заднюю кольпоперионерафию), восстановить правильную физиологическую позицию основной мышцы промежности – мышцы, поднимающей задний проход (леваторопластику).
Существенных недостатков OPUR не имеет.
Замещение крестцово-маточных связок полипропиленовой лентой (сакроспинальная гистеропексия и вагинопексия)
Классическая операция при выпадении матки (гистероптозе), и опущении стенок влагалища. Полипропиленовая лента прочно фиксирует матку и своды влагалища в положении, необходимом для восстановления функции тазовых органов. Вероятность повторного опущения ничтожна.
Ленту устанавливают лапароскопическим или робот-ассистированным доступом, операция занимает около двух часов. Эффективность – 95 процентов.
Пособие рекомендовано молодым женщинам, заинтересованным в сохранении активной половой жизни. Сравнительно небольшой размер сетки (в отличие от трансвагинальных операций) и положение ее вне зон, травмируемых во время полового акта, сводят к минимуму вероятность эрозии влагалища.
Недостатки: вмешательство объемное под общим наркозом, сложное в случае, если ранее выполнены операции на органах брюшной полости. Возможна эрозия свода влагалища в месте фиксации ленты, боль и дискомфорт при половых актах.
Хирургическое восстановление собственными тканями (кольпорафия)
В ходе операции удаляют избыток слизистой оболочки влагалища, после чего рану зашивают. Шов накладывают таким образом, чтобы зафиксировать мочевой пузырь (при передней кольпорафии) и прямую кишку (при задней кольпорафии) в правильном положении.
Доступ выполняют через влагалище, шов снаружи не виден. Пособие несложное, занимает около 30 минут. Эффективность – 80 процентов.
Недостатки: высокий риск рецидива (до 30 процентов), в этом случае выполняют повторную коррекцию опущения синтетическим имплантатом (OPUR).
Консервативные методы помогают сдержать развитие тазового пролапса
Нехирургические методы эффективны только на начальных стадиях тазового пролапса, когда опущение незначительное, а ресурсы собственных тканей (мышц, связок, опорных тканей влагалища) позволяют их стимулировать и тренировать.
Консервативная терапия включает специальную гимнастику для развития мышц и связок тазового дна, а также гормональную терапию – для улучшения их эластичности.
Если стимуляция мышц не оказалась эффективной, поддержать матку возможно с помощью пессария – силиконового кольца, которое устанавливают во влагалище. Часто пессарий используют женщины в пожилом возрасте, когда хирургическое лечение сопряжено с высоким риском.
Недостатки: несмотря на разнообразие методов, консервативная терапия не останавливает развитие заболевания.
Гормональная терапия обязательна при всех методах лечения тазового пролапса
Терапию гормонами назначают после осмотра и констатации дефицита гормонов, вырабатываемых собственными яичниками женщины. Слизистые у таких пациенток становятся сухими, бескровными, легко кровоточат и воспаляются.
Своевременная гормональная терапия улучшает опорно-двигательный аппарат тазовых органов, повышает тонус стенок и восстанавливает функции желез влагалища, укрепляет иммунитет.
Противопоказаниями для гормональной терапии являются наличие или высокий риск развития злокачественных образований половой сферы.
Симптомы опущения (выпадения) влагалища, матки и мочевого пузыря
Многие женщины на начальной стадии опущения тазовых органов не ощущают симптомов. С развитием заболевания появляется учащенное или затрудненное мочеиспускание , чувство неполного опорожнения мочевого пузыря. Помимо урологических симптомов возможно ощущение инородного тела во влагалище, ноющие боли или чувство тяжести внизу живота, запоры, недержание газов, дискомфорт и боль во время секса.
Диагностика опущения (выпадения) влагалища, матки и мочевого пузыря
Врач оценивает структуру стенок и опорного аппарата влагалища, состояние матки и ее шейки. Выполняют общий анализ и посев мочи, посев мазка, УЗИ органов малого таза, цистоскопию (осмотр мочевого пузыря специальным тонким инструментом изнутри).
Недержание мочи проверяют кашлевой пробой. Женщина на гинекологическом кресле с полным мочевым пузырем, по команде врача, начинает кашлять. Если сопротивление мочеиспускательного канала из-за ослабших связок и чрезмерной подвижности недостаточно, то происходит непроизвольное выделение мочи. Иногда доктор имитирует внутрибрюшное давление нажатием тупфером (зажимом со скрученной салфеткой) на дно и заднюю стенку мочевого пузыря.
При значительном нарушении мочеиспускания выполняют комплексное уродинамическое исследование (КУДИ). Им оценивают функцию мочевого пузыря, тонус, чувствительность и сократительную способность его стенок. При значительном опущении мочевого пузыря (3 степень и выше) КУДИ не выполняют, поскольку естественная анатомия нарушена.
Персональная схема лечения тазового пролапса в клинике урологии Сеченовского университета
Составляется совместно со специалистами кафедры гинекологии университета на основании индивидуальных анатомических и физиологических особенностях организма и течения болезни.
Выбор лечения зависит от многих параметров: степени опущения органов, возраста, возможности деторождения, состояния мышц, связок, слизистых оболочек тканей и органов таза, проведенных ранее операций, наличия или отсутствия матки, сопутствующих заболеваний, гормонального статуса, степени расстройства мочеиспускания и половой жизни, отношения женщины к заболеванию и др.
Опущение органов малого таза — патология, развивающаяся при ослаблении естественной поддержки внутренних органов. У женщин это приводит к смещению матки, мочевого пузыря, прямой кишки в полость влагалища или за его пределы. Альтернативное название патологии — пролапс органов малого таза.
По статистике, опущение органов малого таза чаще беспокоит женщин в период постменопаузы, но не исключены случаи возникновения патологии у молодых девушек. Риски увеличиваются после родов. Незначительное смещение внутренних органов диагностируется почти у 50% женщин после беременности. Из них только 10-20% обращаются к врачу с жалобами на симптомы генитального пролапса.
Специалисты делят опущение органов малого таза на три большие группы в зависимости от выпадающей структуры:
- Опущение матки. Смещение шейки вниз по влагалищному каналу.
- Ректоцеле. Вдавливание участков кишечника в стенку влагалища. Как правило, вовлечены прямая и ободочная кишка.
- Цистоцеле. Опущение в полость влагалища фрагмента мочевого пузыря.
У каждой формы патологии свои специфические признаки. Их интенсивность зависит от степени смещения или выпадения органов малого таза.

Симптомы опущения органов малого таза
Симптомы опущения органов малого таза зависят от органа, вовлеченного в патологический процесс. Как правило, патология диагностируется не по одному признаку, а по их комплексу.
При смещении матки у женщин наблюдаются:
- тянущие боли в нижней части живота;
- дискомфорт во время полового акта.
На ректоцеле указывают такие симптомы как:
- хронические запоры;
- необходимость сильного натуживания;
- болезненность при дефекации;
- дискомфорт в нижней части живота.
Наиболее широкий спектр признаков вызывает опущение органов малого таза, затрагивающее мочевой пузырь.
У женщин диагностируются следующие симптомы:
- частые и внезапные позывы к мочеиспусканию;
- затрудненный отток мочи;
- ощущение неполного опорожнения;
- отделение урины небольшими порциями;
- недержание при физических нагрузках, чихании, кашле.
Общий симптом для любого типа пролапса у женщин — чувство инородного предмета в зоне промежности. Именно этот признак чаще остальных становится поводом для обращения к врачу.
Причины пролапса у женщин
Опущение органов малого таза развивается у женщин на фоне повреждения фасций и связок. Поддерживающий аппарат не может полноценно выполнять свою функцию, из-за чего происходит смещение внутренних структур. В норме мышечные волокна окружают мочевой пузырь, матку, нижние отделы кишечника, предотвращая их деформацию и выпадение, но по ряду причин мускулатура может ослабевать.
Единую причину пролапса женских половых органов назвать сложно. Врачи предполагают, что ослабление связок и опущение органов малого таза связано с влиянием целого комплекса факторов, которые могут сочетаться друг с другом.
- Беременность. После родов состояние тазового дна и женских половых органов меняется. Все перемены связаны с прохождением ребенка по родовым путям. Связки растягиваются, но восстанавливаются не сразу. У некоторых женщин эластичность соединительной ткани не приходит в норму, поэтому развивается опущение органов малого таза. Риск пролапса после родов повышается при стремительных родах, рождении крупного ребенка, применении акушерских родовспомогательных приемов.
- Наследственный фактор. Не исключена врожденная слабость соединительных тканей. В этой ситуации опущение органов малого таза диагностируется не после родов или в период менопаузы, а до 30-40 лет.
- Сопутствующие заболевания. Вероятность пролапса женских половых органов выше, если у женщины диагностирован геморрой, патологии опорно-двигательного аппарата, варикоз. При таком сочетанном факторе необходимо комплексное лечение всех беспокоящих заболеваний. Только после окончания терапии опущение органов малого таза будет поддаваться коррекции без рецидивов.
- Физические нагрузки. Активные тренировки, подъем тяжестей, труд на ногах — все это негативно влияет на состояние мышц и связок тазового дна. Фасции ослабевают, теряют эластичность, повреждаются. Результат — выпадение или опущение органов малого таза.
- Ожирение. Пролапс может беспокоить из-за повышенного давления на связочный аппарат. Это неизбежно при наборе лишнего веса.
- Возрастные изменения. К 45-50 годам в организме женщины замедляется выработка эстрогенов. Это гормоны отвечают за эластичность и прочность связок. На фоне гормональных перестроек в период менопаузы развивается физиологическое опущение органов малого таза.
Опущение органов малого таза, сопровождающееся выраженной симптоматикой, — состояние, требующее диагностики и лечения. Все процедуры в комфортных условиях проводятся в НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина.
Диагностика опущения органов малого таза
Диагностировать опущение органов малого таза в домашних условиях сложно, так как признаки могут указывать на другие заболевания, в частности, хронический запор, непроходимость кишечника, обострение цистита. Для выбора верной тактики лечения нужно обратиться к специалисту.
На основании полученных данных специалист выбирает метод лечения. На принятие решения также повлияет причина патологии. К примеру, если опущение органов малого таза возникло сразу после родов и не причиняет неудобств, то допускается выжидательная тактика. Если же признаки смещения выражены ярко, необходимо лечение.
Тактика терапии
Опущение органов малого таза протекает индивидуально у каждой женщины, поэтому при выборе метода лечения важен индивидуальный подход. Такого принципа придерживаются врачи в НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина, где прием ведут специалисты с высшей категорией.
Опущение органов малого таза корректируется двумя способами — консервативным и хирургическим. Первый вариант предполагает лечение без операции. Он применяется в нескольких случаях:
- если опущение органов малого таза не причиняет дискомфорта;
- при 1-2 стадиях пролапса без признаков выпадения;
- в молодом возрасте;
- при наличии противопоказаний к хирургическому лечению — тяжелом состоянии, патологиях сердца, нарушениях кровообращения.
Консервативная терапия подразумевает установку урогинекологического пессария — силиконового изделия, фиксирующего связки, мочевой пузырь, матку в анатомически правильном положении. Пессарий поддерживает стенки влагалища и шейку матки, предотвращает самопроизвольное мочеиспускание при чихании и кашле, устраняет дискомфорт, который вызывает опущение органов малого таза.
Дополнительно при пролапсе 1-2 степени врач может порекомендовать гимнастику для укрепления мускулатуры тазового дна. Хороших результатов позволяют добиться БОС-терапия и упражнения Кегеля, но важно понимать, что консервативное лечение не устраняет проблему полностью, а лишь предотвращает ее быстрое прогрессирование и избавляет от неприятных симптомов. Чтобы полностью вылечить опущение органов малого таза требуется хирургическое вмешательство.
Консервативный подход к лечению предполагает коррекцию образа жизни. Опущение органов малого таза не будет беспокоить, если устранить провоцирующие патологию факторы. В первую очередь необходимо отказаться от непосильного физического труда и интенсивных тренировок. Потребуется контроль массы тела, чтобы не допустить ожирения.
При пролапсе 3-4 стадии с выпадением и ярко выраженными симптомами показано оперативное лечение. Опущение органов малого таза корректируется при помощи методик реконструкции тазового дна. Это минимально инвазивная органосохраняющая операция с доступом через влагалище. Плюс лечения — надежная фиксация структур малого таза, кишечника, мочевого пузыря в анатомически правильном положении.
В НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина проводятся операции методом лапароскопической сакрокольпопексии, а также коррекция при помощи установки сетчатых имплантов, заменяющих естественные соединительные ткани. Если у женщины диагностировано опущение органов малого таза, методика выбирается консилиумом врачей. При своевременном обращении специалисты дают благоприятный прогноз.
Филиалы и отделения, в которых лечат опущение (пролапс) органов малого таза
ОТДЕЛЕНИЕ РЕКОНСТРУКТИВНО-ПЛАСТИЧЕСКОЙ ГИНЕКОЛОГИИ И ОНКОЛОГИИ
Анатолий Николаевич Грицай –д.м.н., профессор, заведующий отделением реконструктивно-пластической гинекологии и онкологии
ОТДЕЛЕНИЕ УРОДИНАМИКИ И НЕЙРОУРОЛОГИИ
Виктория Валерьевна Ромих - заведующая отделом уродинамики и нейроурологии, врач-уролог, детский уролог-андролог.
Читайте также:

