Сколько может сходить отек после удаления зуба
Обновлено: 15.09.2024
Проблема повышенного газообразования или метеоризма стара как мир. Однако многие люди до сих пор не понимают причин образования лишних газов и не знают способов избавления от подобной деликатной проблемы. Впрочем, симптомы известны абсолютно всем – при повышенном газообразовании живот надувается как шар, его распирает все больше, могут возникать боли, тяжесть и бурление.
Логично предположить, что повышенное газообразование (метеоризм) является следствием избыточного появления газа, который начинает скапливаться в кишечнике. Более половины всех людей с различными заболеваниями желудочно-кишечного тракта (ЖКТ) испытывают признаки повышенного газообразования в кишечнике на постоянной основе 1 .
Устранить метеоризм под силу большинству людей, но придется приложить усилия и разобраться в том, какие средства наиболее эффективны. Для этого необходимо понять процессы возникновения и накапливания газов в кишечнике.
Пищеварение, ферменты и газы
Причины повышенного газообразованияя в кишечнике у взрослых и детей неразлучно связаны с процессом пищеварения в желудочно-кишечном тракте (ЖКТ). Процесс пищеварения завязан на двух видах обработки пищи – механической и химической. Образование газов относится именно к химическим процессам.
Сухая статистика показывает, что здоровый желудочно-кишечный тракт должен содержать не более 200 мл разнообразных газов. На деле подобное встречается редко, особенно в современных реалиях жизни. Уже при объеме газа более чем в 200 мл можно говорить о развитии метеоризма.
Процесс пищеварения задействует все отделы желудочно-кишечного тракта и потому сбой в работе любого из них может приводить к появлению неприятных симптомов. Повышенное газообразование связано с нарушениями в кишечнике, ведь основной этап переваривания и усвоения пищи происходит именно там. Одной из самых распространенных причин газообразования или метеоризма является нехватка ферментов. Ферменты – это белковые молекулы, вырабатываемые преимущественно поджелудочной железой, которые являются главным химическим инструментом организма по обработке и усвоению пищи. Ферменты ускоряют процессы разложения питательных веществ, таких как углеводы, протеины и жиры. При нехватке ферментов организм не справляется с перевариванием пищи, и потому многие питательные элементы не усваиваются. Пищеварение ухудшается, в кишечнике начинается процесс брожения с выработкой газов 2,3 .

Также за дело берутся бактерии, которые тоже не прочь пополнить кишечник газами. Не секрет, что кишечник человека полон бактерий - полезных и не очень. Вместе они формируют микрофлору кишечника.
В задачу микрофлоры входит помощь в переработке и усваивании пищи, улучшение работы иммунитета, защита кишечника от инфекций, усвоение витаминов и многое другое. Жизнедеятельность бактерий оборачивается выработкой газов – азот, углекислый газ, водород и метан. Если количество бактерий не превышает нормы, то газы не влияют на функционирование кишечника и не вызывают дискомфорт. Однако, когда из-за недостатка ферментов начинаются проблемы с пищеварением, для бактерий создаются идеальные условия для роста. Количество бактерий растет, как и выделяемые ими газы 3 .
Сами газы могут не только надувать живот, вызывать дискомфорт после приема пищи, боль и чувство тяжести, но и напрямую влиять на работу всего желудочно-кишечного тракта (ЖКТ). Изменения в ритме работы кишечника ведут к нарушениям стула, которые чаще проявляются диареей.
Выяснив, что бактерии являются главными производителями газа, а вероятной причиной выступает нарушение пищеварения из-за недостатка собственных ферментов, стоит задуматься о восстановлении оптимального уровня ферментов.
Симптомы газообразования в кишечнике на фоне нехватки ферментов
Повышенное газообразование в кишечнике на фоне нарушенного пищеварения обладает яркими симптомами. Многие симптомы вполне очевидны 4 :
Профилактика и лечение повышенного газообразования в кишечнике
Лечение, а также профилактика причин сильного газообразования в кишечнике могут включать в себя общие рекомендации, терапевтические мероприятия и применение действенных медикаментозных средств.
Основные профилактические меры, способные снизить объем газов в животе, базируются на исключении из меню определенных типов продуктов. Подобные продукты стимулируют выработку газов и усугубляют проблему 4 :
- жирная, острая и соленая пища;
- бобовые культуры;
- клетчатка (пищевые волокна) в большом количестве;
- углеводы (особенно хлебобулочная продукция);
- газированные напитки;
- некоторые конкретные продукты – какао, орехи, яблоки, яйца, капустаи редис.
Помимо пересмотра рациона и режима питания важно соблюдать простые рекомендации: при пережевывании пищи рот должен быть закрыт – это уменьшает проникновение воздуха через внешнюю среду и предотвращает развитие отрыжки. После еды следует дать время ЖКТ на переработку полученной энергии 4 .
Если речь идет о применении лекарственных средств, то важно понимать, что работать важно с причиной, тогда газообразование снизится как следствие. В ближайшей аптеке можно приобрести быстродействующие таблетки или другие лекарства. Примером являются пеногасители, которые взаимодействуют с частицами газа и разрушают их. Подобные препараты действительно дарят облегчение, но они не справляются с причиной неприятного состояния. В более чем половине случаев причиной повышенного газообразования в кишечнике являются проблемы с пищеварением и нехватка пищеварительных ферментов 2,5 .
Лекарственными средствами, помогающими справляться с такой причиной, являются ферментные препараты панкреатина. Их действующим веществом является панкреатин, содержащий в себе три важных фермента – амилазу, липазу и протеазу. Каждый из этих ферментов помогает переваривать конкретный компонент пищи: амилаза – углеводы, липаза – жиры, протеаза – белки. Благодаря этому ферменты улучшают переваривание пищи, что помогает устранить причину повышенного газообразования 5 . Особенно важно помочь расщеплению жиров, поскольку при нехватке ферментов их переваривание страдает больше всего.
Креон ® - надежное средство для улучшения пищеварения, но с уникальными особенностями.
Главной особенностью Креон ® является форма выпуска – капсулы, внутри которых содержатся маленькие частички панкрекатина — минимикросферы. На сегодняшний день минимикросферы – последнее слово в эволюции ферментных препаратов и производятся по запатентованной технологии, улучшенной по сравнению с другими известными способами производства 6 . Благодаря уникальной форме выпуска Креон ® начинает работать уже через 15 минут после попадания в кишечник, помогая устранять тяжесть после еды, дискомфорт в животе, вздутие, метеоризм 7 .
Растворимая капсула придает минимикросферам Креон ® дополнительную защиту от разрушительной среды желудка 8 . В желудке капсула быстро растворяется, и минимикросферы равномерно распределяются по всему объёму пищи, в дальнейшем легко достигая вместе с ней кишечника.
Почему важна форма выпуска ферментного препарата?
Вопреки сложившемуся представлению препараты для улучшения пищеварения (ферментные препараты) работают не в желудке, а в кишечнике. Это обусловлено физиологическим процессом: в естественных условиях выделяемые поджелудочной железой ферменты попадают именно в кишечник. При этом любопытно знать, что ферменты выделяются для каждой порции пищи. Задача ферментных препаратов – как можно точнее воспроизводить естественный процесс пищеварения, заложенный природой.
Чтобы попасть из желудка в кишечник, ферментному препарату важно иметь максимально мелкие частицы. Это позволяет препарату равномерно перемешиваться с едой в желудке и одновременно с ней поступать в кишечник. Работа над совершенствованием ферментных препаратов ведется непрерывно и все потому, что научно доказано, что более мелкие частицы повышают эффективность ферментного препарата 7,9 . Именно поэтому таблетированные формы объективно можно считать устаревшими по сравнению с капсулированными 9 .
Ферментный препарат эффективен только в контакте с пищей. Если пища и ферменты поступают в кишечник в разное время, то результата не будет. Именно поэтому Креон ® необходимо принимать во время еды, с каждым приёмом пищи: за завтраком, обедом, ужином и во время перекусов.
Креон ® 10000 особенно актуален во время длительных застолий, при потреблении жирной или другой вредной пищи, ведь на фоне улучшенного пищеварения может уходить и метеоризм. Бактерии по-прежнему присутствуют в кишечнике, но их активность снижается, а вместе с тем снижается выработка газов. Стоит отметить, что Креон ® 10000 разрешен к применению даже детям с рождения, что особенно важно, так как пищеварительная система ребенка не сформирована полноценно, а многие виды продуктов могут вызывать проблемы с пищеварением, вздутие и метеоризм. Дозировка препарата для новорожденных напрямую зависит от набранного веса и рассчитывается индивидуально 8 . Возможность применения даже детьми самого раннего возраста свидетельствует о высоком профиле безопасности препарата. Кроме того, препарат Креон ® удобен для пожилых людей и людей с затрудненным глотанием: капсулу можно раскрыть и добавить минимикросферы в пищу или напиток 8 .
Если питаться правильно затруднительно или ситуация подразумевает большое потребление пищи, например, во время праздничного застолья, то всегда можно воспользоваться Креон ® 10000. При тяжести после еды, как правило, достаточно 1 капсулы Креон ® 10000 во время приема пищи.
Подробнее о препарате и его свойствах вы можете прочитать в специальном материале 8 .

Под действием ультрафиолета и других факторов в клетках кожи образуется темный пигмент - меланин. Насыщенность пигментного пятна зависит от количества меланина.
Подтяжка лица мезонитями LUXEFACE - Подтянутая кожа и красивые черты лица без дорогостоящих пластических операций.
Пигментные пятна: что это такое?
Меланин отвечает за цвет кожного покрова, глаз и волос человека. С его помощью наш организм защищается от агрессивного воздействия ультрафиолетовых лучей. Этот пигмент поглощает солнечный свет и защищает кожу от ультрафиолетового излучения, предотвращая его дальнейшее проникновение.
ЭТО ИНТЕРЕСНО: Если меланин откладывается в верхних слоях кожи, то образуются родинки и веснушки. Их цвет варьируется от светло-желтого до коричневого. В норме кожа регулярно отшелушивается, обновляется, и меланин уходит. А если он начинает чрезмерно и неравномерно накапливаться, то возникает гиперпигментация, и, как следствие, пигментное пятно.
Причина появления пигментных пятен

К причинам появления пигментных пятен относят:
Возраст . С годами все процессы в организме замедляются, болезни все больше дают о себе знать, гормональный фон меняется, меланин активно выделяется и распределяется неравномерно.
Воздействие ультрафиолета. Пигментация часто появляется на тех участках кожи, которые часто подвергаются влиянию солнца.
Медикаменты . Группа препаратов (антибиотики, ретиноиды, гормональные контрацептивы) относится к фотосенсибилизаторам. То есть, они повышают чувствительность кожи к ультрафиолету.
Косметика , содержащая масло цитрусовых. В этом случае пигментные пятна могут стать следствием аллергии на эти фрукты.
Гормональные изменения (беременность, прием оральных контрацептивов). Кожа – орган, очень зависимый от гормонов. У многих женщин в период ожидания ребенка усиливается выработка меланина. И при гормональном дисбалансе могут появиться неэстетичные пятна. Обычно они исчезают сами собой.
Механическое повреждение кожи (лазерные шлифовки). Здесь все зависит от индивидуальных особенностей кожного покрова конкретного пациента, а также от степени и глубины травмы, нанесенной недостаточно профессиональным косметологом.
Генетика . Пигментация может передаваться по наследству. Об этом свидетельствуют врожденные пигментные пятна - веснушки.
Каждый человек, который заметил на своем теле пигментные пятна, обязательно должен обратиться к специалистам - косметологу или дерматологу. Потому что это могут быть как доброкачественные образования, так и предвестники серьезных заболеваний.
О чем могут говорить пигментные пятна?
Об образовании меланомы . Если человек видит хоть малейшее изменение цвета, размера и формы родинки, и, тем более, если появляется кровоточивость, нужно срочно обратиться к онкологу-дерматологу с целью профилактики рака.
О полипах в желудочно-кишечном тракте (когда мы видим пигментацию в области рта). Эти доброкачественные образования находятся в слизистой пищеварительного тракта. Диагностировать их можно только эндоскопически.
О нарушение функции яичников. Пятна с нечеткими границами в зоне подбородка говорят о нарушении функции яичников. Чаще появляются у женщин с нарушением гормональной системы в период менопаузы. В этом случае следует пойти на прием к гинекологу-эндокринологу, сдать необходимые анализы и получить соответствующее лечение.
О гепатите С . Пигментные пятна на шее, особенно по бокам, могут быть признаком этой болезни. Причем они, скорее, характерны для хронического периода с рецидивами, а не для острого. Также при гепатите, помимо пигментации, можно увидеть расширенную сеточку сосудов.
Об эндокринных заболеваниях . Например, пигментация появляется при надпочечниковой недостаточности. При этом человек также может замечать у себя снижение артериального давления и частые простудные заболевания.
Лечение пигментных пятен
Главный принцип любой терапии - определение причины возникновения патологического процесса. По поводу появления пигментных пятен рекомендуется проконсультироваться с врачом-терапевтом, гинекологом, эндокринологом, гастроэнтерологом, а также с врачом антивозрастной медицины. А уже эстетическая сторона вопроса рассматривается косметологом или дерматологом.
При выборе лечения учитывается выраженность пигментации, зона расположения, форма, размеры, противопоказания к конкретной процедуре. Специалист должен провести диагностику, узнать природу пятна, его локализацию и цвет.
В контексте антивозрастной медицины мы не рассматриваем пигментацию как чисто эстетическую проблему – это проблема нарушения внутреннего метаболизма. В чем она заключается? Когда в организме присутствуют какие-либо воспалительные процессы, избыток углеводных соединений, происходит нарушение функций ферментных и клеточных систем. Такие процессы обуславливают воспалительную реакцию. А меланин, прежде всего, играет защитную роль. То есть, он как оболочка, как скафандр покрывает нашу кожу, оберегая ее от воздействия каких-либо травмирующих внешних факторов (например, ультрафиолета). То же самое происходит и в тех участках, где накапливаются воспалительные компоненты или клетки с нарушенным метаболизмом. Причем образование пигментации возможно абсолютно в любом возрасте.
Оксана Дерябина, к.м.н, врач-дерматокосметолог, врач антивозрастной медицины
Косметологические процедуры направлены на усиление эксфолиации эпидермиса (отшелушивание кожи) и являются довольно эффективными в борьбе с гиперпигментацией.
Мезотерапия
Мезотерапевтический препарат – это витаминный коктейль, подобранный врачом индивидуально для каждого пациента. Благодаря входящему в его состав витамину С кожа приобретает более светлый оттенок.
С помощью инъекций в слои кожи вводятся витаминизированные комплексы, питательные вещества и аминокислоты. Например, пантотеновая и никотиновая кислоты, а также биотин, цинк, магний, кобальт, фосфор.
После прохождения курса мезотерапии кожа значительно улучшает свое состояние благодаря нормализации синтеза меланина, и от пятен не остается и следа.
Химическая чистка кожи лица
Химический пилинг - одна из самых популярных процедур для выравнивания цвета лица. Для избавления от пигментации используются различные кислоты: азелаиновая, гликолевая, миндальная, ретиноиды и другие.
Они проникают как в поверхностные, так и глубокие слои кожи, качественно отшелушивая ее. Все виды пилингов отлично справляются с пигментными пятнами, но действуют по-разному.
Например, ретиноиды дают более быструю реакцию, однако после их применения необходима реабилитация в 5-7 дней. Миндальная кислота отшелушивает постепенно и мягко, но предполагает большее количество процедур.
Фототерапия
Фотоомоложение подразумевает воздействие на кожу интенсивным импульсным светом, который в определенном диапазоне поглощается пигментными структурами. Они разрушаются, а остальной свет рассеивается в виде тепла по коже, что ведет к улучшению кровообращения, позволяет разрушить старые коллагеновые волокна и запустить новые.
Процедура безболезненна. Для максимального эффекта понадобится 2-3 сеанса.
Лазерное удаление пигментных пятен
Этот метод основан на явлении фототермолиза - способности пигментных клеток поглощать энергию лазерного луча, что впоследствии приводит к их исчезновению.
Чтобы определить глубину пятна, специальным диагностическим аппаратом светят на кожу, а изображение более глубоких слоев кожи передается на компьютер. Он показывает врачу, насколько глубоко и интенсивно эти пятна проявляются. Лазер разрушает пигмент, не травмируя кожу.
Меланин чувствует свет и нагревается, а в течение недели происходит естественное отшелушивание пигмента. Устранение избыточной пигментации лазером проходит безболезненно, дает быстрый результат. Если гиперпигментированные участки занимают большую площадь или имеют интенсивную окраску, потребуется несколько сеансов.
Криотерапия
Пораженный участок кожи подвергается воздействию холода (жидкого азота) точечным распылителем или палочкой с ватным тампоном, в результате чего он замораживается и вздувается. Через несколько дней он полностью сдуется, начнется процесс шелушения и омертвевшая ткань сойдет.
Процедура немного дискомфортна для пациентов, но не болезненна. Анестезия не требуется.
Косметические средства от пигментации

Использование косметических средств с отбеливающим эффектом (кремы, гели, эмульсии, сыворотки) станут отличным дополнением в борьбе против пигментации.
В их составе следует искать такие компоненты:
Современные косметические средства помогают уменьшить действие меланина в пятнах, сделать их более светлыми. И в комплексе с процедурами они способны полностью избавить человека от этой проблемы.
В домашнем уходе против пигментации должны быть два крема: дневной должен обязательно иметь фотозащиту с физическими фильтрами (диоксид цинка), а ночной должен быть осветляющим и содержать арбутин, толокнянку, койевую кислоту и другие элементы.
Как отбелить кожу лица в домашних условиях

Отбеливание пигментных пятен – это тот редкий случай, когда врачи не запрещают дополнительно заниматься самолечением. Домашний уход в некоторых случаях действительно может помочь.
Что можно использовать для красивого цвета кожи?
- Петрушка. Она служит не только ароматным добавлением к блюдам, но и обладает лечебными свойствами. Маски из петрушки подходят любому типу кожи.
Рецепт: нарезать петрушку, добавить столовую ложку сметаны и чайную ложку оливкового масла, 5 капель витамина А. Перемешать, нанести получившуюся массу на очищенное лицо. Через 10-15 минут смыть.
- Лимонный сок. В лимоне содержится большое количество витаминов, полезных для кожи лица. Также маска из этого фрукта поможет сузить поры и отрегулировать работу сальных желез.
Рецепт: одна столовая ложка сока лимона, одна чайная ложка пшеничной муки. Смешать и нанести на лицо толстым слоем. Накрыть сверху полотенцем или плотной тканью. Держать около 30 минут, смыть водой.
Профилактика появления пигментных пятен
С одной стороны, солнечные лучи дарят нам радость и тепло, а с другой, они могут быть очень коварными. Поэтому, в первую очередь, важно в любое время года (даже зимой) защищать свою кожу от воздействия ультрафиолетовых лучей. Человек может безопасно находиться на солнце около 10-15 минут, далее есть риск получить ожоги. Чтобы этого не произошло, наносите на кожу солнцезащитный крем. Он станет надежным защитником вашей красоты.
Напомним, что пигментные пятна могут появиться как симптомы разных заболеваний. Поэтому важно вовремя сдавать анализы и наблюдаться у специалистов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Как убрать пигментные пятна?
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными.
Цены на услуги
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Гнойные воспаления на тыльной поверхности пальцев к панарициям не относятся, за исключением процессов в области ногтя.
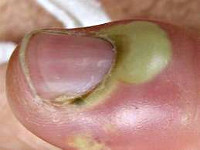
Панариций развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными. При этом наблюдаются характерный отек, покраснение и боли в области пораженного пальца. На начальных стадиях еще возможно консервативное лечение. При тяжелых формах заболевания наблюдается озноб и повышение температуры. Боли могут носить резкий, пульсирующий характер и мешать нормальному сну. На пораженном участке кисти начинает формироваться гнойник.
Все дело в том, что на ладонной поверхности пальцев расположено множество важных анатомических образований: сухожилия и сухожильные влагалища, нервы, сосуды, капсулы суставов и т. д. Подкожная клетчатка в этой области имеет особое строение. От кожи к ладонному апоневрозу идут многочисленные эластичные и прочные волокна. Кроме того, в толще клетчатки располагаются продольные пучки соединительной ткани. В результате клетчатка оказывается разделенной на мелкие ячейки, напоминающие пчелиные соты.
При формировании гнойника необходима операция, т.к. особенности строения и расположения мягких тканей в этой области, как было отмечено выше, способствуют распространению нагноения в глубину. В отсутствие надлежащего лечения вероятны серьезные осложнения, поэтому при подозрении на панариций следует незамедлительно обращаться к врачу.
Панариций чаще наблюдается у детей, а также у лиц молодого и среднего возраста – от 20 до 50 лет. По статистике, три четверти пациентов заболевают после микротравмы, полученной на производстве. Самой распространенной локализацией являются I, II и III пальцы правой кисти. Развитию панариция способствуют как внешние (охлаждение, вибрация, воздействие химических веществ), так и внутренние (ослабление иммунитета) факторы.
Классификация панарициев
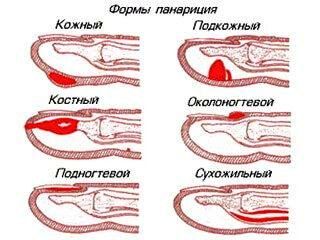
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция:
- Кожный панариций - самая легкая форма: гнойник формируется в толще кожи.
- Околоногтевой панариций (паронихия) - воспаление локализуется в области околоногтевого валика.
- Подногтевой панариций - развивается под ногтевой пластинкой.
- Подкожный панариций - возникает в подкожной клетчатке ладонной поверхности пальцев.
- Костный панариций - отличительной особенностью является вовлечение в гнойный процесс кости.
- Суставной панариций - развивается в межфаланговых или пястно-фаланговых суставах.
- Костно-суставной панариций - обычно возникает при прогрессировании суставного панариция, когда воспаление переходит на суставные концы костей фаланг.
- Сухожильный панариций - локализуется в области сухожилия.
Предрасполагающие факторы и причины развития панариция
Непосредственной причиной возникновения панариция чаще всего становится золотистый стафилококк, который проникает в ткани через ранки, ссадины, уколы, трещины, занозы или заусенцы, чаще всего остающиеся незамеченными, т.к. выглядят настолько незначительными, что больной попросту не обращает на них внимания. Реже панариций вызывается грамотрицательной и грамоложительной палочкой, стрептококком, кишечной палочкой, протеем, а также анаэробной неклостридиальной микрофлорой и возбудителями гнилостной инфекции.
К числу внешних факторов, способствующих развитию панариция, относятся:
- систематическое охлаждение,
- увлажнение,
- вибрация,
- мацерация,
- загрязнение или воздействие раздражающих веществ.
Внутренними факторами, увеличивающими вероятность возникновения панариция, являются:
- эндокринные заболевания,
- гиповитаминозы,
- нарушения обмена веществ,
- снижение иммунитета.
Симптомы панариция
Различают симптомы панариция в зависимости от формы заболевания. Однако при любых формах наблюдается ряд общих симптомов: на начальных стадиях панариция отмечается покраснение, незначительный отек и слабые или умеренные болевые ощущения, возможно - жжение; затем отек увеличивается, боли усиливаются, становятся интенсивными, распирающими, дергающими, лишающими сна.
В области воспаления формируется гнойный очаг, который хорошо виден при поверхностных формах панариция. Формирование гнойника может сопровождаться слабостью, повышенной утомляемостью, головной болью и повышением температуры тела. Симптомы интоксикации ярче выражены при глубоких, тяжелых формах панариция (костном, суставном, сухожильном).
Кроме того, у каждой формы панариция существуют свои характерные симптомы.
Кожный панариций
Обычно возникает в области ногтевой фаланги. Кожа в этом месте краснеет, затем в центре покраснения отслаивается ограниченный участок эпидермиса. Образуется пузырь, наполненный мутной, кровянистой или серовато-желтой жидкостью, просвечивающей через кожу. Сперва боли нерезкие, затем они постепенно усиливаются, становятся пульсирующими. Эта форма панариция часто сопровождается стволовым лимфангитом, при котором на предплечье и кисти образуются красные полосы по ходу воспаленных лимфатических узлов. При неосложненном панариции общее состояние не страдает, при лимфангите возможно повышение температуры, слабость, разбитость.
Околоногтевой панариций (паронихия)
Как правило, развивается после неудачно проведенного маникюра или является осложнением заусенцев и трещин околоногтевого валика у людей физического труда. Вначале отмечается локальный отек и покраснение, затем процесс быстро распространяется, охватывая весь ногтевой валик. Достаточно быстро формируется гнойник, просвечивающий через тонкую кожу этой области. В области воспаления возникают сильные боли, нарушающие сон, однако общее состояние почти не страдает. Лимфангит при данной форме панариция наблюдается редко.
Возможно самопроизвольное вскрытие гнойника, однако его неполное опорожнение может стать причиной перехода острой формы панариция в хроническую. При прогрессировании процесса гной может прорваться под основание ногтя, распространиться в подкожную клетчатку ладонной области, на кость и даже дистальный межфаланговый сустав.
Подногтевой панариций
Подкожный панариций
Самый распространенный вид панарициев. Обычно развивается при инфицировании небольших, но глубоких колотых ранок (например, при уколе шипом растения, шилом, рыбьей костью и т. д.). Вначале появляется небольшое покраснение и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей. Палец отекает. Общее состояние пациента может как оставаться удовлетворительным, так и значительно ухудшаться. При гнойниках, находящихся под большим давлением, отмечаются ознобы и повышение температуры до 38 градусов и выше. При отсутствии лечения, недостаточном или позднем лечении возможно распространение гнойного процесса на глубокие анатомические образования (кости, суставы, сухожилия).
Костный панариций
Может развиться при инфицированном открытом переломе или стать следствием подкожного панариция при распространении инфекции с мягких тканей на кость. Характерно преобладание процессов расплавления кости (остеомиелит) над ее восстановлением. Возможно как частичное, так и полное разрушение фаланги. На ранних стадиях симптомы напоминают подкожный панариций, однако, выражены гораздо более ярко. Пациент страдает от чрезвычайно интенсивных пульсирующих болей, не может спать.
Пораженная фаланга увеличивается в объеме, из-за чего палец приобретает колбообразный вид. Кожа гладкая, блестящая, красная с цианотичным оттенком. Палец слегка согнут, движения ограничены из-за боли. В отличие от подкожного панариция при костной форме невозможно определить участок максимальной болезненности, поскольку боль носит разлитой характер. Отмечается озноб и лихорадка.
Суставной панариций
Может развиться в результате непосредственного инфицирования (при проникающих ранах или открытых внутрисуставных переломах) или распространения гнойного процесса (при сухожильном, подкожном и костном панариции). Вначале возникает небольшой отек и боль в суставе при движениях.
Затем боль усиливается, движения становятся невозможными. Отек увеличивается и становится особенно выраженным на тыльной поверхности пальца. При пальпации определяется напряжение капсулы сустава. В последующем на тыле пальца образуется свищ. Первичные панариции могут заканчиваться выздоровлением, при вторичных панарициях (обусловленных распространением нагноения с соседних тканей) исходом обычно становится ампутация или анкилоз.
Сухожильный панариций (гнойный тендовагинит)
Как и другие виды панариция, может развиться как при прямом проникновении инфекции, так и при ее распространении из других отделов пальца. Палец равномерно отечен, слегка согнут, отмечаются интенсивные боли, резко усиливающиеся при попытке пассивных движений. При давлении по ходу сухожилия определяется резкая болезненность. Покраснение может быть не выражено. Отмечается значительное повышение температуры, слабость, отсутствие аппетита. Возможны спутанность сознания и бред.
Сухожильный панариций – самое тяжелое и опасное гнойное воспаление пальца.
Это обусловлено тем, что гной быстро распространяется по сухожильным влагалищам, переходя на мышцы, кости, мягкие ткани ладони и даже предплечья. При отсутствии лечения сухожилие полностью расплавляется, и палец теряет свою функцию.
Диагностика панариция
Диагноз выставляется на основании жалоб пациента и клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом.
Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке.
Лечение панариция
Лечением панарициев занимаются хирурги. При поверхностных формах пациент может находиться на амбулаторном режиме, при глубоких - необходима госпитализация.
На ранних стадиях пациентам с поверхностным панарицием может быть назначена консервативная терапия: дарсонваль, УВЧ, тепловые процедуры.
На поздних стадиях поверхностного панариция, а также на всех стадиях костной и сухожильной формы заболевания показана операция. Вскрытие панариция дополняют дренированием так, чтобы обеспечить максимально эффективный отток из разделенной на ячейки клетчатки.
Хирургическая тактика при костном или суставном панариции определяется степенью сохранности пораженных тканей. При частичном разрушении выполняют резекцию поврежденных участков. При тотальной деструкции (возможна при костном и костно-суставном панариции) показана ампутация. Параллельно проводится лекарственная терапия, направленная на борьбу с воспалением (антибиотики), уменьшение болей и устранение явлений общей интоксикации.
После удаления зуба мудрости пациентов могут беспокоить различные симптомы – боль, отек десны или щеки, температура, болезненное открывание рта, болезненное глотание и т.д. В зависимости от исходной ситуации (например, удаление производилось на фоне воспаления, удаление было сложным…) – эти симптомы могут быть закономерными, а могут наоборот сигнализировать о развитии осложнений.

Боль после удаления зуба мудрости –
1) Если удаление было простым –
если Вам удалили зуб мудрости болит десна, то сразу отчаиваться не стоит, т.к. боль – это нормальная реакция организма на любую травму. Если удаление было простым, то боли возникают сразу после прохождения анестезии и могут держаться от нескольких часов до 1-го дня (в норме).
2) Если удаление было сложным –
если стоматологу во время удаления пришлось делать разрезы слизистой, высверливать костную ткань или удалять зуб по кусочкам, то нужно быть готовым к тому, что боли могут быть достаточно сильными и процесс заживления будет идти долго. В норме после сложного удаления боли могут присутствовать даже около недели, однако они должны постепенно уменьшаться, что говорит о нормальном заживлении и отсутствии воспаления.
3) Когда боль должна быть поводом для беспокойства –
боль после удаления зуба мудрости должна постепенно стихать – это говорит о идущем процессе заживления. Но, если вдруг боль в течение 1-2х дней не уменьшается после удаления, а остается стабильной или даже увеличивается, то стоит бить тревогу и бежать к стоматологу. Увеличение болей в данном случае будет говорить о развитии воспаления в лунке удаленного зуба, которое называют термином Альвеолит.
Причины развития альвеолита:
- Выпадение кровяного сгустка из лунки удаленного зуба (пустая лунка) –
как следствие в лунку попадают патогенные микробы из полости рта и остатки пищи, что вызывает воспаление. Кстати, сгусток может выпасть из лунки в результате интенсивного полоскания полости рта, поэтому нельзя полоскать рот интенсивно. - Обнажение костной ткани альвеолы в которой находился зуб (рис.3) –
это может произойти по разным причинам, например, при расхождении швов…
Однако не всегда альвеолит при нагноении сгустка выглядит как на Рис.4. Внешне рана может быть вполне благополучной, например, может быть видно только узкое входное отверстие (рис.5), но внутри лунки произошел некроз сгустка и его распад.
Что делать –
альвеолит, обнажение костной ткани требуют экстренного вмешательства стоматолога. Терпеть боль бессмысленно, а самолечение полосканиями и антибиотиками тут не помогут. Также неблагоприятным симптомом следует считать, если к боли присоединился нарастающий отек и температура.
Отек после удаления зуба мудрости –
Если Вам удалили зуб мудрости опухла щека на следующий день, то в некоторых случаях это нормально:
-
При удалении верхнего зуба мудрости –
может появиться отек верхней части щеки (даже если удаление было простым). Появление отека в этом случае связано с тем, что область нахождения верхних зубов мудрости очень богато кровоснабжается, и поэтому возникает отек окружающих мягких тканей.
Если же удаление верхнего зуба мудрости было сложным, и проводилось на фоне воспаления, то в возникновении отека тем более нет ничего удивительного. Нужно отметить, что у людей, у которых в подкожном слое содержится больше жировой клетчатки – отек возникает чаще и он более выражен.
В норме –
максимальный отек после удаления обычно развивается на следующее утро. Следующие 1-2 дня отек стабилен, после чего начинает медленно уменьшаться. Если на фоне возникшего отека нет нарастающей температуры, болей, а наоборот все симптомы медленно уменьшаются, то все ОК.
Когда нужно бить тревогу –
если отек в течение следующих 1-2-х дней после удаления продолжает нарастать, при этом также могут усиливаться боли и температура, увеличивается болезненность при глотании, а рот открывается все меньше и меньше – все это неблагоприятные симптомы. При наличии хотя бы одного симптома из перечисленных – нужно срочно бежать к стоматологу, иначе есть риск оказаться в стационаре.
Температура после удаления зуба мудрости –
- Если зуб удалялся не на фоне воспаления –
Если Вам удалили зуб мудрости – температура в норме может повыситься до 37,5 градусов, но только в первый вечер. Организм порой реагирует на травму именно вот такой небольшой субфебрильной температурой, даже если зуб удалялся не на фоне воспаления. Особенно это характерно, если удаление было сложным. В норме – на следующее утро после удаления температура должна исчезнуть.
Когда нужно бить тревогу –
а вот если температура не спадает весь следующий день после удаления, и тем более продолжает нарастать, то это говорит об однозначном присоединении инфекции. Нужно бежать к стоматологу.
Кровотечение после удаления зуба мудрости –
Врач не имеет права отпустить Вас из клиники, если у вас из лунки удаленного зуба идет кровь. Обычно в лунке удаленного зуба кровь сворачивается практически моментально. Но при повышенном давлении или если был травмирован крупный сосуд – может быть длительное кровотечение.
Часто кровотечение после удаления зуба возникает уже после ухода из клиники. Опытные врачи для подстраховки (особенно если удаляется крупный зуб, в анамнезе у пациента гипертоническая болезнь) обычно всегда накладывают на рану 1-2 шва, чтобы сблизить края раны и избежать кровотечения. Наложение швов позволяет к тому же ране зажить быстрее.
Если кровотечение возникает, например ночью, то в этом случае нужно:
- Сделать из стерильного бинта тугой марлевый тампон, и наложить поверх лунки удаленного зуба. Зубы сжать настолько плотно, чтобы Вы чувствовали, что тампон плотно прилегает к раневой поверхности.
- Померить артериальное давление. У гипертоников такие вещи случаются очень часто. Если давление повышено – принять соответствующий препарат.
- Прислонить лед (подойдет кусок замороженного мяса в пакете) к щеке, губе – в общем к той области, где было произведено удаление (рис.10). Лед прикладывать снаружи, в рот его засовывать не нужно. Обычно лед держат 2-3 раза по 5 минут (с промежутками).
- Если ничего из вышеперечисленного не помогает и Вам приходится постоянно сплевывать сгустки крови, а также если у Вас появились слабость или головокружение, то обязательно нужно сделать следующее: либо смело вызывайте скорую помощь, которая отвезет Вас в больницу, где вам на рану наложат швы и отпустят домой, либо самостоятельно добирайтесь до любой круглосуточной стоматологической клиники, где Вам сделают тоже самое (наложат швы для остановки кровотечения).
Профилактика кровотечений после удаления: нельзя заниматься физическим трудом, принимать горячую ванну, курить, пить алкоголь, делать активные мимические движения (могут разойтись швы), а также – гипертоникам необходимо контролировать свое АД.
Гематома после удаления зуба мудрости –
Нормальное явление, хоть и неприятное. Связано с тем, что был травмирован какой либо сосудик в мягких тканях. Обвинять врача в этом нет смысла, так как врач при постановке анестезии ведь не видит, где у вас в мягких тканях проходят сосуды. Иголка может травмировать такой сосудик. Спустя несколько дней на коже может появиться синюшность. Постепенно она пройдет.
Однако образование гематомы может потребовать и дополнительных мер. К примеру, уже на этот или на следующий день после удаления у пациента появился отек щеки, чувство распирания, боли, небольшая температура. Такие симптомы также могут говорить о наличии гематомы. Нужно обратиться к врачу, по ситуации может потребоваться прием антибиотиков, либо проведение послабляющего разреза по десне, либо и то, и другое.
Если у Вас возникли такие симптомы, то откладывать визит к стоматологу и терпеть не стоит, т.к. в большинстве случаев отек и боли в этой ситуации будут только нарастать.
Ребенку вырвали молочный зуб – что делать, как помочь, как ускорить процесс заживления. Данные вопросы волнуют многих родителей, ведь удаление – хоть и небольшая, но операция. В стоматологических клиниках деткам удаляют зубы под анестезией, бережно извлекая разрушенные или больные единички.

По окончанию приема родители получают рекомендации, следование которым позволит ускорить заживление лунки, избежать инфицирования, болезненности, кровотечения. Также врачи-стоматологи рассказывают, что делать, если у ребенка после удаления зуба опухла щека, развился отек, поднялась температура.
Что делать после удаления молочного зуба: общие рекомендации
В стоматологических клиниках удаление молочных зубов проводят под анестезией. Исключение делают только для подвижных, сильно качающихся единичек. Анестезия подбирается разная:
При использовании местной анестезии губа и щека в области удаляемого зуба теряют чувствительность. Восстанавливаются ощущения в течение и в этот промежуток времени родителям стоит приглядывать за малышом, отвлекать его.
Странные ощущения онемевших тканей приводят к тому, что дети начинают их прикусывать зубами. А так как чувствительность отсутствует, укус может сильно травмировать губу или щеку изнутри. Чтобы этого не произошло, стоит занять ребенка чем-то интересным — посмотреть мультфильмы или поиграть в любимые игры.


Питание после удаления молочного зуба: сколько нельзя есть, выбор продуктов
Второй момент, который нужно учитывать взрослым — питание. И это не только традиционный вопрос о том, сколько нельзя есть после удаления молочного зуба. Пищевые ограничения касаются:
времени голодного интервала — 2 часа после удаления;
выбора продуктов — на несколько дней нужно убрать из меню твердые продукты, предлагать ребенку пюре, желе, омлеты, детские растворимые каши.
Есть особенности и у питьевого режима:
исключить питье через трубочку, газированные напитки;
отказаться от кисломолочных продуктов — кефира, ряженки, питьевого йогурта;
убрать чрезмерно холодные или горячие напитки;
пить много в течение первых суток.

Что можно и нельзя после удаления зуба у ребенка
Из кабинета врача ребенок выходит со стерильным тампоном на месте удаленного зуба. Ватку убирают через 20 минут.
Первые трое суток после хирургической процедуры нельзя:
активно заниматься спортом — испытывать значительные физические нагрузки;
прогревать область удаленного зуба — накладывать компрессы, посещать баню, сауну;
ковырять лунку острыми предметами (зубочистками, спичками), касаться языком или руками;
Правильное поведение после удаления зуба;
жевать пищу на стороне, противоположной месту удаления;
аккуратно полоскать полость рта после приемов пищи (набрать воду, подержать и выплюнуть);
чистить зубки мягкой щеткой, обходя лунку.
принимать препараты, назначенные доктором, в дозировке по возрасту;
прикладывать лед к щеке в области удаленного зуба для снижения болевых ощущений.
Взрослым рекомендуется отвлекать ребенка от мыслей об удаленном зубике. Лучше всего занять малыша спокойными настольными играми, просмотром любимой сказки, чтением книг.
Подобный подход снизит уровень стресса и избавит ребенка от переживаний о стоматологической процедуре. А также поможет избежать ненужного исследовательского любопытства и изучения ранки в десне.
Чем полоскать рот после удаления зуба у ребенка
Полоскание в первые дни после удаления категорически запрещено. Агрессивные активные движения могут спровоцировать выпадение сгустка из лунки, стать причиной кровотечения.
Вместо полоскания детский стоматолог-хирург обязательно порекомендует ротовые ванночки. Делать их несложно. Ребенок набирает в рот антисептический раствор, держит на месте удаления несколько минут и аккуратно дает вытечь жидкости, просто приоткрыв рот.
Состав для ванночек может быть практически любой. Малышам рекомендован слабо концентрированный солевой раствор, раствор соды. Детям постарше можно предложить Мирамистин, раствор Хлоргесидина — продаются в любых аптеках.

Большинство рекомендаций после удаления зуба направлены на сохранения кровяного сгустка в лунке. Очень важно, чтобы он не выпал. Сгусток служит естественной защитой ранки от бактерий, ускоряет заживление. Особенно важно наблюдать за лункой при удалении 4 молочного зуба у детей (жевательного). Заживление ранок после извлечения резцов или клыков проходит быстрее и обычно без последствий.
Отеки и флюсы после удаления молочного зуба
Хирургическая стоматологическая процедура достаточно травматична. При извлечении молочного зуба рвутся ткани, кровеносные сосуды. Ребенок не чувствует боли под анестезией, но почти всегда испытывает стресс. Поэтому среди частых последствий — небольшой подъем температуры, отек после удаления молочного зуба, небольшой синяк в проекции извлеченной единицы, капризы и плохое настроение малыша.
В случае с отеком родителям стоит внимательно наблюдать. В пределах нормы сохранение и даже увеличение отека в первые три дня после удаления. После этого припухлость должна пойти на спад. Но в некоторых случаях ситуация начинает ухудшаться. На неправильное заживление, инфицирование или патологии указывают:
высокая температура — больше 38 градусов;
флюс — сильно опухла щека после удаления зуба у ребенка, а также когда отек спустился на горло;
кровотечение — повторное или непрекращающееся;
боль — сильная, плохо снимаемая медикаментами;
онемение десны — в области лунки удаленного зуба;
рвота, понос, рези в животе.
Любой из перечисленных симптомов указывает на необходимость консультации лечащего врача — принятия срочных мер по устранению недомогания.
Зачем удаляют молочные зубки?
Молочные зубки — временные. В определенный срок они выпадают, высвобождая место под рост постоянных единиц. Стоматологи настоятельно не рекомендуют ускорять события, так как раннее извлечение зубов чревато серьезными последствиями. Самые неприятные — ортодонтические.
При раннем удалении остальные зубы начинают смещаться на сторону пустого места, меняя прикус и ухудшая смыкание. Для сохранения порядка врачами приходится делать протезирование зубов или же ставить пластинки для удержания места в зубочелюстном ряду.
Удалять молочные зубы можно только по показаниям. Среди них:
множественный кариес, разрушавший более половины коронки зуба;
подвижность единицы из-за травмы или стоматологического заболевания;
киста или острый воспалительный процесс.
Решение об удалении принимает врач после тщательной диагностики и проведения терапевтического лечения.
Читайте также:

